骨髓增生异常综合征中国诊断与治疗指南(2019年版)( 三 )
 文章插图
文章插图
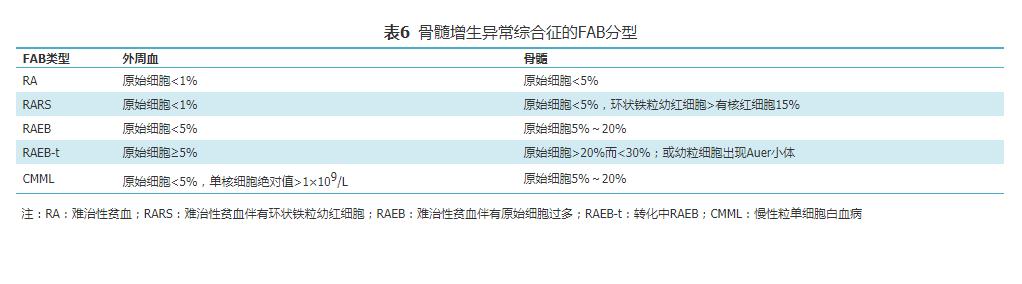
表6 骨髓增生异常综合征的FAB分型
1982年FAB协作组提出以形态学为基础的MDS分型 , 主要根据MDS患者外周血和骨髓细胞发育异常的特征 , 特别是原始细胞比例、环状铁粒幼红细胞比例、Auer小体及外周血单核细胞数量 , 将MDS分为5个亚型 。
2.WHO(2016)分型(表7):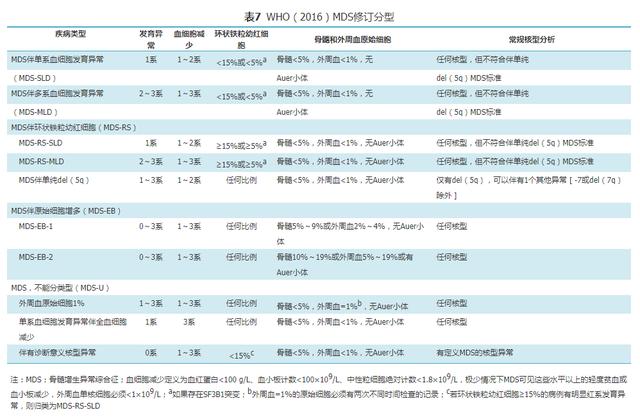 文章插图
文章插图
2016年WHO对MDS诊断分型进行了修订 , 主要变化包括以下几点:①新分型取消了"难治性贫血"、"难治性血细胞减少" , 代以MDS伴各类血细胞发育异常或其他特征:单系或多系血细胞发育异常、环状铁幼粒红细胞、原始细胞增多、细胞遗传学改变如del(5q)等;②修订了MDS-RS的诊断标准 , 如检测到SF3B1基因突变 , 只要环状铁幼粒红细胞≥5%则诊断为此型;③修订了MDS伴单纯del(5q)的细胞遗传学标准 , 提出可伴有第二种细胞遗传学异常[除-7/del(7q)外];④去除非红系细胞计算原始细胞比例的规则 , 仅按照原始细胞占有核细胞(ANC)的比例计算划入AML或MDS;⑤强调了不能用流式细胞术CD34+细胞比例取代骨髓和外周血涂片分类计数原始细胞比例用于MDS的分型诊断 。
三、预后分组
MDS患者常用危险度分层系统包括国际预后积分系统(IPSS)、WHO分型预后积分系统(WPSS)和修订的国际预后积分系统(IRSS-R) 。 此外 , MDACC分层系统除了常用主要参数外 , 还引入了年龄、体能状态等参数 。
1.IPSS:
IPSS危险度的分级根据以下3个因素确定:骨髓原始细胞比例、血细胞减少的程度和骨髓细胞遗传学特征(表8) 。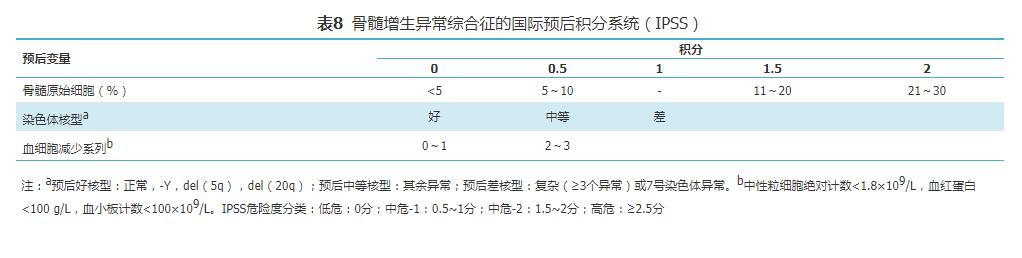 文章插图
文章插图
表8 骨髓增生异常综合征的国际预后积分系统(IPSS)
2.WPSS:
红细胞输注依赖及铁过载不仅导致器官损害 , 也可直接损害造血系统功能 , 从而可能影响MDS患者的自然病程 。 2011年修订的WPSS预后评分系统将评分依据中的红细胞输注依赖改为血红蛋白水平 。 WPSS作为一个时间连续性的评价系统 , 可在患者病程中的任何时点对预后进行评估(表9) 。 文章插图
文章插图
表9 骨髓增生异常综合征(MDS)的WHO分型预后积分系统(WPSS , 2011年版)
3.IPSS-R:
IPSS-R积分系统被认为是MDS预后评估的金标准 , 是MDS预后国际工作组在2012年对IPSS预后评分系统修订的最新版本 , 其对预后的评估效力明显优于IPSS、WPSS(表10) 。 然而 , IPSS-R也有其局限性 。 其预后评估是否适用于接受化疗或靶向药物治疗的患者依然未知;再者 , 其他具有独立预后意义的因素未包含其中 , 比如红细胞的输注依赖、基因突变 , 特别是基因突变可能有助于更精准的预后评估 。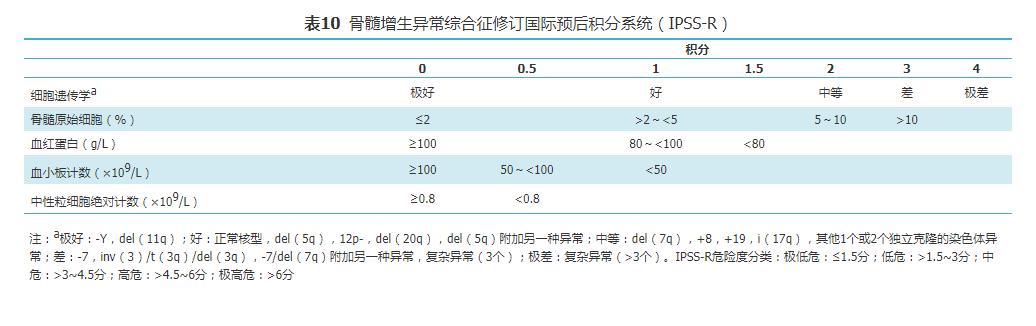 文章插图
文章插图
表10 骨髓增生异常综合征修订国际预后积分系统(IPSS-R)
四、治疗
MDS患者自然病程和预后的差异性很大 , 治疗宜个体化 。 应根据MDS患者的预后分组 , 同时结合患者年龄、体能状况、合并疾病、治疗依从性等进行综合分析 , 选择治疗方案 。 MDS可按预后积分系统分为两组:较低危组[IPSS-低危组、中危-1组 , IPSS-R-极低危组、低危组和中危组(≤3.5分) , WPSS-极低危组、低危组和中危组]和较高危组[IPSS-中危-2组、高危组 , IPSS-R-中危组(>3.5分)、高危组和极高危组 , WPSS-高危组和极高危组] 。 较低危组MDS的治疗目标是改善造血、提高生活质量 , 较高危组MDS治疗目标是延缓疾病进展、延长生存期和治愈(图1) 。
- 疾病预防|肝纤维化刚开始时,身体隐约有5个异常,别等肝硬化才知晓!
- 常放屁是肝不好吗?肝病主任:若身体3“异常”,可能需要养肝了
- 进入更年期的女性,除了失眠,身体的异常情况,也要多留个心眼
- 高血压会引起手指“异常”,你知道吗?医生提醒:早发现早治疗
- 视频 | 眼睛出现这几种异常,可能是眼眶疾病的“信号”
- 抑郁症|抑郁症患者身上,表情和言语或能看出异常,身边有人中招,别忽视
- 骨髓源性生长因子(MYDGF)参与动脉粥样硬化的调控
- 养生|排尿时出现异常情况,是肾脏“坏了”?留意看看你有没有?
- 前列腺增生用药有什么要注意?这4点记牢了
- 结节|出现结节、囊肿、增生是怎么一回事?三者有何区别?
