01 什么是应激性高血糖?
重症患者为何会出现应激性高血糖症状?
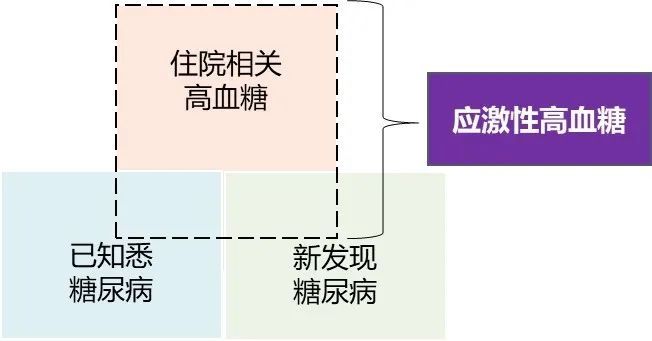
重症监护病房(ICU)危重患者由于应激及炎症反应,常发生以胰岛素抵抗为主的严重糖代谢紊乱,表现为血糖升高,称为应激性高血糖[1]。这种在住院期间出现的短暂性血糖升高,通常局限于既往无糖尿病史的患者,当危重症状得到缓解后,血糖即可恢复至正常水平[2,3]。
应激性高血糖在危重患者中非常普遍,但目前暂无公认的诊断标准,一般认为,凡入院后随即测定2次以上空腹血糖>6.9mmol/L或随机血糖>11.1mmol/L者,即可诊断为应激性高血糖。
由于糖化血红蛋白(HbA1c)反映近2~3个月的血糖平均水平,既往有糖尿病或糖耐量异常的人其值往往偏高,而应激性高血糖患者HbA1c趋于正常水平,因此通过询问患者相关病史和测定HbA1c对应激性高血糖的鉴定具有重要意义[4]。
文章插图
02 应激性高血糖
是否一定会对重症患者产生不良预后?
一般而言,重症患者,急性期应激反应越重,越容易产生应激性高血糖,血糖水平越难控制。以往基于ICU或住院患者的大量研究也证实了应激性高血糖与不良临床结局之间具有相关性[5,6]。
但近期研究发现,应激性高血糖可能与疾病严重程度无因果关联:一项单中心队列研究显示[7],在调整非糖尿病的脓毒症患者的血乳酸水平后,高血糖并未增加患者的死亡风险;而在另一项回顾性研究[8]中,伴有应激性高血糖的脓毒症病人,ICU死亡率反而低于血糖正常者。
澳新重症学会前主席、重症学家Bellomo教授表示[9],应激性高血糖和胰岛素抵抗是人体进化所保留的一种适应性反应,当机体遭受应激时激活,可以为免疫系统及大脑提供能量来源。因此,与糖尿病所带来的高血糖不同,重症患者应激反应所产生的轻中度应激性高血糖(7.8-12mmol/L)反而可能对机体有保护作用。这些发现表明,应客观认识应激性高血糖在重症患者治疗中的积极作用。
03 针对应激性高血糖危重症患者,
是否应该严格控制血糖?
以往认为,强化胰岛素治疗(IIT)是控制重症患者应激性高血糖的一种有效手段。但多数临床试验显示,在重症患者中实行IIT方案(血糖严格控制于正常范围内:4.4~6.1mmol/L)并未显示出良好的临床获益。
2009年发表于《NEJM》的NICE-SUGAR 研究在此领域影响深远,该项多中心大样本随机对照研究结果显示[10],针对危重症患者,常规血糖控制组(血糖控制目标<10mmol/L)的病死率、低血糖发生率均显著低于IIT组(血糖控制目标4.4~6.1mmol/L),上述结论在亚组分析中也同样显著(包括基础有糖尿病的患者)。
严格控制血糖,不仅没有获益,还可能会导致低血糖等并发症的发生。基于此临床结局,2009年AACE/ADA共识建议[11]:对于危重症患者,血糖控制目标为7.8 ~10 mmol/L,不推荐血糖低于6.1mmol/L。
【 高血糖|重症患者应激性高血糖的管理】 04 基于以上前提,
应激性高血糖血糖控制目标应该如何制定?
近年来,随着对重症患者高血糖管理认识的不断深化和证据积累,国内外指南 [12,13,14,15] 的血糖控制目标也逐渐趋于一致。

文章插图
表1:国内外指南的血糖控制目标
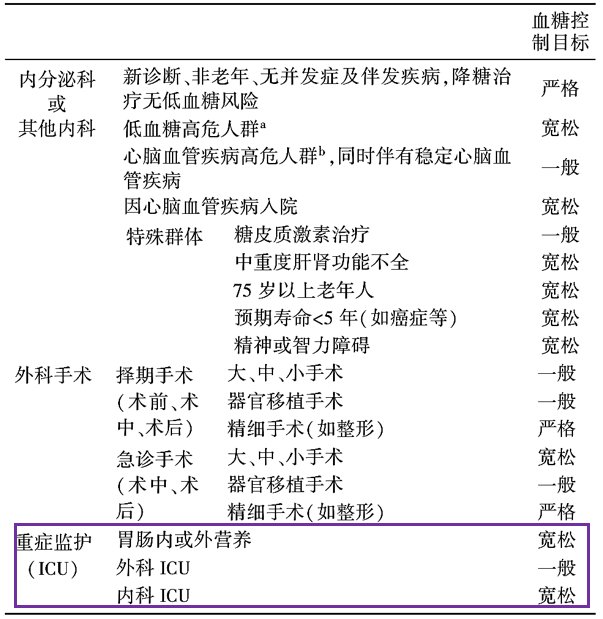
因此,《中国住院患者血糖管理专家共识》[3]目前推荐针对不同类型的住院患者,可采取不同的血糖控制目标,从而达到更为精细和个体化的管理。
文章插图
表2:住院患者血糖控制目标[3]
表3:住院患者血糖控制目标分层[3]
05 当血糖高于10mmol/L时,
又该如何控制呢?
权威指南——2016年《美国重症患者营养指南》[12]、2018年《欧洲重症营养指南》[16]和2020年《ADA住院住院患者管理》一致推荐[14],重症患者血糖高于10mmol/L时应首选胰岛素治疗。
对于ICU危重症患者,胰岛素静脉输注是达成血糖目标的最有效方案,可采用小剂量短效胰岛素静脉滴注并定时监测血糖,根据血糖波动情况随时调整胰岛素剂量;
而对于血糖控制不佳且非危重症患者,可考虑基础胰岛素或皮下胰岛素注射。
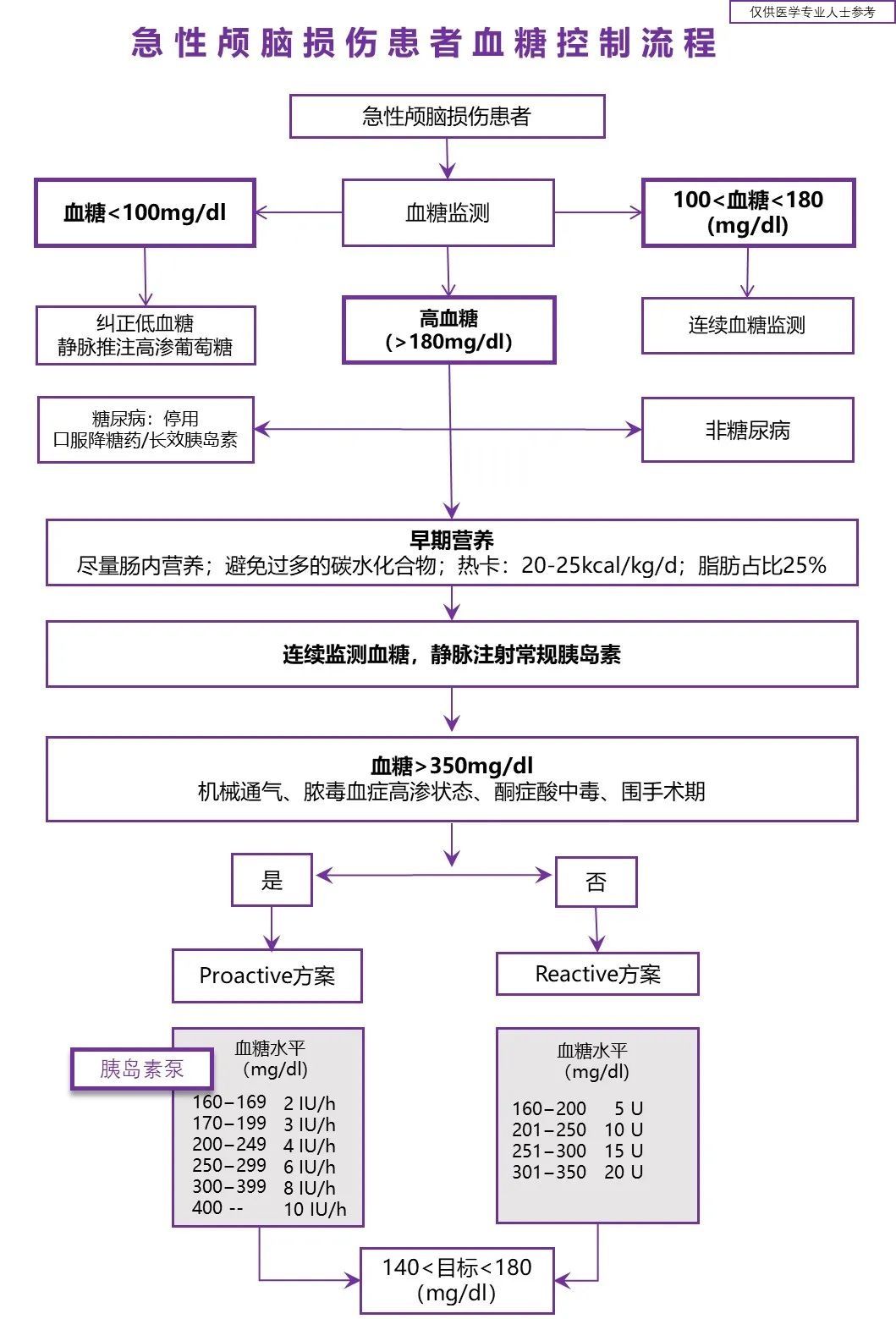
研究表明[17],遵循血糖管理流程有利于重症患者应激性高血糖的管理,值得临床借鉴和应用。
文章插图
图1:急性颅脑损伤患者血糖控制管理流程[14,16,17]
06 重症患者应激性高血糖时,
营养支持治疗应采用何种策略?
无论肠外营养(PN)还是肠内营养(EN),本质上都是给患者输入包括糖、脂肪和蛋白质在内的营养素。这些外源性可产能物质的输入,均会对人体的糖代谢产生影响[1]。但相较于PN,早期EN更有助于促进重症患者的肠道功能恢复,维护肠屏障功能,改善机体应激反应。
一项急性重症胰腺炎患者接受PN和EN对血糖影响的Meta分析发现[19],接受EN支持治疗的患者其高血糖发生率及胰岛素需要量均低于PN治疗组;另外,国内多项研究也发现,相较于PN,早期EN能够维持血糖稳定,有效改善重症患者的血糖波动情况。因而针对应激性高血糖,肠内营养显著优于肠外营养。
07 重症患者应激性高血糖时,
是否应采用血糖配方的肠内营养制剂?
市面上已有的血糖配方EN制剂,可在一定程度上减少营养输入造成的血糖波动。但目前相关研究未能很好地处理异质性问题,也无法满足临床需求。
因此,2016年《美国重症患者营养指南》[12]、2018年《欧洲重症营养指南》[16]等最新权威指南均指出重症患者血糖高于10mmol/L时,推荐首选胰岛素治疗,同时并未对血糖配方做出推荐。但国内一项随机对照前瞻性研究表明[20],肠内营养混悬液(TPF-DM)升糖指数低,属于低血糖指数配方,相较传统血糖配方,血糖波动更小、血糖峰值更低,因此在血糖控制困难时,肠内营养混悬液(TPF-DM)有利于重症患者应激性高血糖的管理。
- 新闻记者|对话中国第一代高山滑雪医生林凡:3年苦练只为4分钟内抵达受伤运动员身边
- 乡亲们|1200米,乡村医生陈子贵的高山坚守
- 抚州高新区企业研发投入统计培训会圆满召开
- 当你的能量越来越高时,你开始真正理解身边每一个人
- 干净治愈的高质量文案
- 高血压患者|得了高血压,该如何控制?要牢记“管住嘴、迈开腿”,不妨试试
- 健脑|常给孩子吃4道菜,健脑益智,提高记忆力,孩子身体好,学习也好
- 泰国|泰国新增病例创5个多月以来新高曼谷增设社区隔离中心
- “徽州宴”老板娘工作照曝光:大方脸气质高贵,与遛狗女判若两人
- 高龄|老兵活了112岁高龄, 问起长寿秘诀, 专家听完真是哭笑不得!
